Herzlich willkommen
auf der Internetseite der Klinik für Unfallchirurgie, Orthopädie und Wirbelsäulenchirurgie des Krankenhauses St. Elisabeth gGmbH Damme. Wir freuen uns sehr über Ihr Interesse an unserer Klinik.
Die folgende Seite bietet Ihnen einen Überblick über das medizinische Leistungsangebot unserer Klinik.
Mit freundlichen Grüßen
Chefarzt Dr. med. Ralf Jürgens (Unfallchirurgie)
Facharzt Bakr Migdad (Orthopädie und Unfallchirurgie)
Behandlungsspektrum
Unfallchirurgie, Orthopädie und Wirbelsäulenchirurgie
Die Klinik für Unfallchirurgie deckt das gesamte Spektrum der orthopädischen und chirurgischen Grund- und Regelversorgung ab. Dazu gehört die komplette Notfallversorgung, die konservative und operative Knochenbruchbehandlung, Kindertraumatologie, Gelenkchirurgie einschließlich Ersatz von Hüft- und Schultergelenk, die arthroskopische Chirurgie der großen Gelenke, die Behandlung von Hand- und Fußverletzungen, die Wirbelsäulenchirurgie, die Wiederherstellungschirurgie und die Versorgung von Polytraumata.
Die Klinik ist zur Behandlung berufs-genossenschaftlicher Fälle zugelassen und aktives Mitglied im Traumanetzwerk Nord-West.
Chefarzt Dr. med. Ralf Jürgens ist Facharzt für Unfallchirurgie, Hand- und Fußchirurgie, Sporttraumatologie und Sportorthopädie. Er bringt eine große operative Erfahrung mit - vor allem in der akuten Versorgung von Schwer- und Schwerstverletzten, aber auch in der Handchirurgie einschließlich der Replantationschirurgie sowie der wiederherstellenden Gelenkchirurgie. Die modernen minimal-invasiven, computerassistierten Operationen gehören dabei zum Standardrepertoire.
Die Klinik bietet sowohl ambulante als auch stationäre Operationen an.
Aufgabe des Ellenbogengelenkes ist es, im Zusammenspiel mit dem Hand- und Schultergelenk die Hand im Raum zu positionieren. Die beste Handfunktion verliert an Wert, wenn es aufgrund eines eingesteiften Ellenbogens nicht möglich ist, mit der Hand den Mund zu erreichen. Konsequenterweise ist deshalb die Ellenbogenchirurgie ein weiterer Schwerpunkt an der Klinik für Handchirurgie.
Behandlungsschwerpunkte unserer Klinik sind:
- Primäre und sekundäre Versorgung nach Verletzungen jeglicher Art (Brüche des körperfernen Oberarmes, des Ellenhakens und des Speichenkopfes; Bandverletzungen, Verrenkungen des Ellenbogengelenkes)
- Verletzungsfolgen (Falschgelenkbildungen, Instabilität des Ellenbogens,
Einsteifungen des Gelenkes) - Rheumatoide und degenerative Erkrankungen (Osteochondrosis dissecans, Arthrose)
- Angeborene Fehlbildungen
- Tennisellenbogen
Therapieverfahren:
Zur Behandlung von Verletzungen und Erkrankungen des Ellenbogens und ihrer Folgen kommen sowohl operative als auch konservative Therapieverfahren zur Anwendung:
- Stabilisation von Knochenbrüchen
- Ausräumung und Stabilisierung eines Falschgelenks
- Bandrekonstruktionen oder –ersatzplastiken
- Spiegelung des Ellenbogengelenkes (Arthroskopie), ggf. mit Entfernung freier Gelenkkörper
- Offene und arthroskopische Behandlung des Tennisellenbogens
- Gelenklösung bei Einsteifung
- Resektions-Interpositions-Arthroplastik
Fußchirurgie:
Fußschmerzen gehören zu den häufigsten Beschwerden, mit denen die Patienten einen Orthopäden / Unfallchirurgen aufsuchen. Obwohl 98 Prozent der Kinder mit gesunden Füßen auf die Welt kommen, haben bereits zwölf Prozent von ihnen im Schulalter Fußschäden jeglicher Art.
Bei den Erwachsenen erleiden bis zu 90 Prozent im Laufe des Lebens einmal heftige Fußschmerzen. Ein Großteil dieser Beschwerden wird durch enges Schuhwerk und falsche Pflege hervorgerufen. So reagieren die Füße mit Druckstellen, Hallux valgus (schmerzhafter Großzehenballen) und verkrümmten Zehen. Außerdem können sich Erkrankungen des gesamten Körpers am Fuß manifestieren, zum Beispiel der Diabetes mellitus (Zuckererkrankung).
An unserer Klinik steht die differenzierte Diagnostik und Therapie des Fußes einen hohen Stellenwert. Eine gründliche Untersuchung des Fußes, zusätzliche radiologische Untersuchungen und Fußdruckmessungen liefern umfassende Informationen über die Belastung.
Bei einer notwendigen Operation arbeiten wir eng mit Orthopädietechnikern und Krankengymnasten zusammen, um ein optimales Behandlungsergebnis zu erzielen.
Häufige Erkrankungen, die wir behandeln:
Fehlstellung der Großzehe:
Der Hallux valgus: Er ist gekennzeichnet durch eine Fehlstellung der Großzehe nach innen und das Vortreten des charakteristischen Ballens. Ursache sind häufig zu enge, hohe und spitze Schuhe aber auch Vererbung spielt hier eine große Rolle. Frauen sind etwa zehnfach häufiger betroffen als Männer. Die Fehlstellung der Großzehe kann operativ behoben werden.
Mittelfußschmerzen:
Sie entstehen durch Überlastung der Mittelfußzehengelenke und Mittelfußköpfchen. Wenn konservative Therapiemethoden (zum Beispiel Einlagen) nicht zur Linderung führen, können die Schmerzen mit einer Operation behoben werden. Dabei werden die Längenverhältnisse der Mittelfußknochen zueinander ausgeglichen.
Krallenzehen:
Sie können durch Sehneneingriffe oder eine sogenannte knöcherne Operation behandelt werden.
Rückfußerkrankungen:
Die Sprung- und Fußwurzelgelenke sowie die Achillessehne sind oft Ursache von Beschwerden. Das operative Spektrum reicht hier von der Gelenkspiegelung über die Gelenkversteifung bis hin zur Implantation von Kunstgelenken.
Nachbehandlung:
Fast sämtliche Operationen des Vorfußes werden ohne Gips nachbehandelt. In der Regel erhält der Patient einen speziellen Verbandschuh, der ein schmerzfreies Gehen schon nach wenigen Tagen erlaubt. Außerdem werden spezielle Verbandschienen angelegt, die den Zehen die nötige Ruhe zum Heilen in der korrigierten Position geben.
Schwerpunktpraxis Handchirurgie
Die Handchirurgie umfasst die Diagnostik und Therapie (operativ und konservativ) von
- Verletzungen,
- angeborenen und erworbenen Funktionsstörungen
- Karpaltunnelsyndrom
- sowie entzündlichen und nicht entzündlichen Erkrankungen der Hand und des Armes.
Mit der Handchirurgie beschäftigen sich hierfür besonders ausgebildete Fachärzte, die im Anschluss an ihre Facharztausbildung eine spezielle Weiterbildung mit abschließender Prüfung in Handchirurgie erfahren haben. Wegen der herausragenden Bedeutung der Hand für unsere Sinneswahrnehmung hat sich die Handchirurgie in den letzten Jahren als eigenständiges Fachgebiet etabliert.
Handverletzungen
Schnittverletzungen, Stürze, Arbeitsunfälle usw. können zu akuten Verletzungen der Hände wie
- Quetschungen,
- Knochenbrüchen,
- Durchtrennungen von Sehnen,
- Nerven und Gefäßen,
- Reißen von Bändern und zu Hautdefekten führen,
die eine sofortige operative oder konservative Behandlung erforderlich machen. Auch angeborene Fehlbildungen, durch Abnutzungserscheinungen entstandene Veränderungen oder einstige Verletzungen und Unfälle hinterlassen Folgen, die einer späteren Korrektur bedürfen. Die Behandlung der Nervenverletzungen, ihrer Folgeschäden oder die Nervenkompressionssyndrome sowohl der oberen als auch der unteren Extremität gehören ebenfalls in dieses Fachgebiet.
Im Verlauf der Rheumatoiden Arthritis (Rheuma) sind auch die Hände sehr oft betroffen. Die Rheuma-Chirurgie der Hände versucht durch spezielle Eingriffe in diesem Bereich die Funktion möglichst zu erhalten oder wiederherzustellen.Unser angestrebtes Behandlungsziel ist die Erhaltung oder Wiederherstellung einer gut fühlenden, greiffähigen, beweglichen und schmerzfreien Hand. Die handchirurgischen Eingriffe können fast immer ambulant durchgeführt werden.
Welche Behandlungen stehen zur Verfügung?
- Versorgung aller akuten und veralteten knöchernen Verletzungen des Handgelenkes, der Handwurzel und der Finger (Radiusfrakturen, Handwurzelfrakturen und deren Folgezuständen). In Abhängigkeit von der Schwere der Verletzung erhalten Sie von uns eine konservative oder operative Behandlung, um Funktionseinschränkungen vermeiden zu können
- Versorgung von akuten und veralteten Verletzungen an Sehnen und Bändern der Hand (z.B. Sehnendurchtrennungen, Skidaumen, Knopflochdeformität, Tenolysen). Gegebe- nenfalls werden bei diesen Eingriffen Rekonstruktionen oder Transplantationen vorgenommen.
- Nervenchirurgische Eingriffe bei akuten Nervenverletzungen und Behandlung aller Nervenkompressionssyndrome der Hand und des Arms (z.B. Karpaltunnelsyndrom, Ulnarisrinnensyndrom, Supinatorlogensyndrom)
- Behandlung Sehnenscheideneinengung (z.B. schnellender Finger oder Daumen), Ganglion verschiedener Lokalisationen und Überbein mit Beschwerden.
- Operative Behandlung des Morbus Dupuytren
- Operative Behandlung von knöchernen Fehlstellungen Hand, Handwurzel und Handgelenk (Korrekturosteotomien nach fehlverheilten Radiusfrakturen, Kahnbeinpseud- arthrosen usw.)
- Chirurgie degenerativer Veränderungen am Hand- und Handgelenkskelett (z.B. Rhizarthosen, Fingerarthrosen, Handwurzelknochennekrosen)
- Behandlung von Infektionen an Hand- und Handgelenk
- Behandlung rheumatischer Handerkrankungen
Verschleiß von Hüft- und Kniegelenken:
Der Verschleiß von Hüft- und Kniegelenken zählt nach wie vor zu den häufigsten Krankheitsbildern in der Orthopädie / Unfallchirurgie. Im fortgeschrittenen Stadium der Erkrankung kann durch die Implantation einer Gelenkendoprothese (künstliches Gelenk) eine deutlich höhere Lebensqualität erzielt werden.
Auch nach zehn Jahren sind noch 96 Prozent der Prothesen in Funktion. Dies ist ein in der übrigen Medizin nahezu unerreichtes Ergebnis.
Zementfreie Hüftendoprothesen werden unmittelbar im Knochen verankert. Dieses Verfahren setzt einen kräftigen biologisch aktiven Knochen voraus. Daher wird es überwiegend bei jüngeren und aktiven Patienten verwendet.
Zementierte Hüftprothesen werden mittels biologischem Zement im Knochen verankert. Die Verbindung der Knochenzementprothese ist bereits während der Operation stabil und erlaubt eine sofortige Belastung des Beines. Diese Methode ist für ältere Patienten und Patienten mit Osteoporose oder schwachen Knochenstrukturen geeignet.
Hüftprothesenwechseloperation:
Der häufigste Grund, eine Hüftprothese zu wechseln, ist die Lockerung der Prothesenelemente. Diese tritt meist erst zehn bis 15 Jahre nach der Erstimplantation der Prothese auf.
Der Hüftprothesenwechsel ist heute eine gängige aber technisch schwierige und aufwendige Operation. Hierbei werden die gelockerten Komponenten sowie gegebenenfalls der Knochenzement entfernt. Anschließend wird eine der Standardprothesen zementiert und zementfrei verankert. Bei großen Knochendefekten stehen Spezialprothesen zur Verfügung, die an die individuellen Bedürfnisse angepasst werden können.
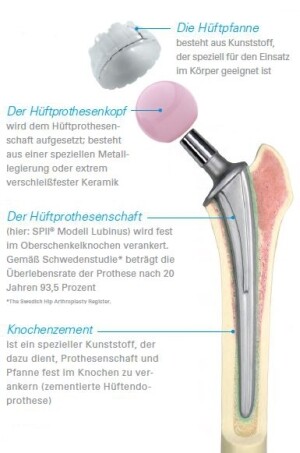
Defintion der Hüftprothese:
Bei der Hüftprothese handelt es sich um einen künstlichen Gelenkersatz für das Hüftgelenke. Die Hüftprothese besteht in der Regel aus Edelstahl oder Titan. Sie kann auch aus anderen Metallen, wie z.B. Niobium oder Keramikanteilen zusammengesetzt sein.
Veranlassungen zur Hüftprothese:
Hüftprothesen baut man dann ein, wenn das Hüftgelenk schmerzhaft verschlissen ist und die konservativen Therapien nicht mehr helfen. Sie werden also bei einer Hüftarthrose eingebaut.
Andere Veranlassungen eine Hüftprothese einzubauen sind z.B. Oberschenkelhalsbrüche oder Hüftkopfnekrosen.
Symptome und Beschwerden für eine Hüftprothese:
Typisch sind beispielsweise Schmerzen in der Hüfte selbst, aber auch in der Leiste oder seitlich an der Hüfte. Oft bestehen auch die typischen Schmerzen nach Ruhephasen beim Loslaufen.
Hüftprothesentypen:
Je nach Verankerungsart unterscheidet man zwischen zementierten und zementfreien Hüftprothesen.
Ja nach Konstruktionstyp gibt es Cup ( Kappen oder Mc Minn ) Prothesen und Kurzschaftprothesen. Ausserdem zählen dazu noch die bewährten konventionellen - normal langen - Hüftprothesenschäfte und Langschaftprothesen ( für Hüftprothesenwechsel oder Sondersituationen ).
Operation einer Hüftprothese:
Eine Hüftprothese kann über einen vorderen, seitlichen oder hinten seitlichen Operationsschnitt eingebaut werden. Die verschiedenen OP Zugänge haben dabei unterschiedliche Vor- und Nachteile. Manch einer führt zu weniger und der andere zu mehr Verkalkungen, mal liegen Gefässe und Nerven näher und mal weiter weg. Je nach OP Zugang kann u.U. eine etwas höhere oder niedrigere Ausrenkneigung bestehen. Je nach Situation der Hüftpfanne bietet der eine Zugang mehr Übersicht und der andere weniger. Kein Zugang hat nur Vorteile. Wie immer im Leben gleichen sich die Vor- und Nachteile der verschiedenen Operationszugänge aus.
Ausserdem unterscheidet man minimal invasive kurze OP Schnitte von den konventionellen Längen.
Nachdem Muskeln und Sehnen durchtrennt sind und beiseite gehalten werden, gelangt Ihr Operateur fast immer direkt auf die Hüftpfanne. Die Hüftpfanne wird mittels spezieller OP Werkzeuge zur Aufnahme der künstlichen Hüftpfannen vorbereitet. Anschliessend erfolgen Probemessungen und die Originalpfanne wird danach eingepasst.
Sodann wendet man sich dem Schaft zu. Dieser wird geraspelt und zur Aufnahme des Hüftschaftes vorbereitet. Probeimplantate ermöglichen dann die genaue Einpassung des Schaftes und die Überprüfung des Laufverhaltens der Prothesenteile zueinander, sodass eine optimale Einpassung für jeden einzelnen Patienten /-in möglich wird.
Nun wird der zementfreie Originalschaft eingeschlagen oder der Schaft kontaktschlüssig zementiert.
Danach wird ein abschliessender Blick in das Operationsgebiet getätigt und der Weg des Operationszuganges - Schrit für Schritt - verschlossen.
Abschliessend erfolgt die Naht der Haut und die Anlage eines sterilen Wundverbandes.
Nachbehandlung von Hüftprothesen:
In den meisten Fällen darf nach dem operativen Einbau einer Hüftprothese direkt voll belastet werden. Ausnahmen von dieser Regel sind z.B. je nach Knochenqualität möglich.
Mittels der Physiotherapie erlernt man das Laufen an Unterarmgehstützen. Dabei dienen die Gehstützen der Entlastung des Operationsgebietes und vermindern die Wundschmerzen in den ersten Tagen nach der Hüftprothesenoperation.
Rehabilitationsanträge für eine ambulante oder stationäre Nachbehandlung werden gestellt. Die Verbände werden gewechselt und die meistens eingelegte Wunddrainage nach etwa 2 Tagen gezogen.
Die Entlassung erfolgt in etwa nach 7 bis 10 Tagen. Je nach beruflicher Tätigkeit kann nach etwa 4 bis 6 Wochen mit der Wiederaufnahme der Arbeit begonnen werden.
Verschleiß von Hüft- und Kniegelenken:
Der Verschleiß von Hüft- und Kniegelenken zählt nach wie vor zu den häufigsten Krankheitsbildern in der Orthopädie / Unfallchirurgie. Im fortgeschrittenen Stadium der Erkrankung kann durch die Implantation einer Gelenkendoprothese (künstliches Gelenk) eine deutlich höhere Lebensqualität erzielt werden.
Auch nach zehn Jahren sind noch 96 Prozent der Prothesen in Funktion. Dies ist ein in der übrigen Medizin nahezu unerreichtes Ergebnis.
Zementfreie Hüftendoprothesen werden unmittelbar im Knochen verankert. Dieses Verfahren setzt einen kräftigen biologisch aktiven Knochen voraus. Daher wird es überwiegend bei jüngeren und aktiven Patienten verwendet.
Zementierte Hüftprothesen werden mittels biologischem Zement im Knochen verankert. Die Verbindung der Knochenzementprothese ist bereits während der Operation stabil und erlaubt eine sofortige Belastung des Beines. Diese Methode ist für ältere Patienten und Patienten mit Osteoporose oder schwachen Knochenstrukturen geeignet.
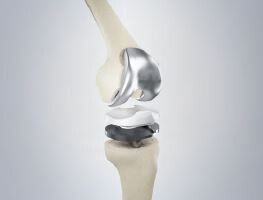
Die Knieendoprothese:
Der Verschleiß des Kniegelenkes zählt zu den häufigsten Krankheitsbildern im Alter, kommt aber auch bei aktiven Sportlern vor. Wenn ein fortgeschrittener Kniegelenkverschleiß (Gonarthrose) mit massiven Deformitäten festgestellt wird, ist meist eine operative Behandlung mit Implantation eines künstlichen Gelenks notwendig.
Der Gelenkknorpel kann vom Körper nicht selbst repariert werden, daher sollte bei einer Arthrose zunächst versucht werden, mit konservativen Maßnahmen die Gelenkbeweglichkeit zu erhalten und die Schmerzen zu lindern. Behandlungsformen sind Krankengymnastik, physikalische Therapie und die kurzzeitige Einnahme von entzündungshemmenden und schmerzstillenden Medikamenten. Wenn nötig, helfen gelenkerhaltende Eingriffe wie die Gelenkspiegelung (Arthroskopie), Knorpelplastik oder Umstellungsosteotomie.
Sollte der Verschleiß soweit fortgeschritten sein, dass eine gelenkerhaltende Operation oder eine konservative Behandlung aussichtslos sind, wird in der Regel ein künstliches Kniegelenk empfohlen. Abhängig vom Grad der Zerstörung des Kniegelenkes und des Knorpels wird entschieden, ob ein Teilersatz mit einer Schlittenprothese oder eine Vollprothese notwendig ist.
Nach der Knieprothesenimplantation können die Patienten die meisten Sportarten wieder ausüben. Geeignet sind zum Beispiel Laufen, Walking, Fahrradfahren, Schwimmen, Tanzen und Golf.
Defintion der Knieprothese:Bei der Knieprothese handelt es sich um einen künstlichen Gelenkersatz für das Kniegelenk. Eine Knieprothese besteht in der Regel aus Edelstahl oder Titan. Sie kann auch aus anderen Metallen, wie z.B. Niobium und verschiedenen Legierungen zusammengesetzt sein.
Veranlassungen zur Knieprothese:
Knieprothesen baut man dann ein, wenn das Kniegelenk schmerzhaft verschlissen ist und die konservativen Therapien nicht mehr helfen. Sie werden also bei einer Kniearthrose eingebaut.
Andere Veranlassungen eine Knieprothese einzubauen sind z.B. der Morbus Ahlbäck ( absterbender Knochen an der Oberschenkelrolle), uvm.
Symptome und Beschwerden für eine Knieprothese:
Typisch sind beispielsweise Schmerzen im Knie selbst. Oft bestehen auch die typischen Schmerzen und Anlaufprobleme nach Ruhephasen beim Loslaufen.
Knieprothesentypen:
Je nach Verankerungsart unterscheidet man zwischen zementierten und teilzementierten Knieprothesen.
Ja nach Konstruktionstyp gibt es als kleinste Form des künstlichen Kniegelenkersatzes die Schlittenprothesen. Sie überkleiden meistens nur die innere oder äussere Oberschenkelrolle. Vereinzelt werden sie als Doppelschlitten eingesetzt, konkurrieren hier aber mit dem Oberflächenersatz ( s.u. ). Einen "Schlitten" baut man ein, wenn das Knie einseitig, oft an der inneren Oberschenkelrolle, verschlissen ist ( sog. mediale Gonarthrose ).
Der nächst grössere Knieprothesentyp ist der Oberflächenersatz. Dieses künstliche Kniegelenk überkleidet eine Arthrose, welche sich im Knie auf den inneren und äusseren Gelenkspalt ausgedehnt hat, ggf. auch hinter der Kniescheibe ( sog. Pangonarthrose ).
Wenn zu lange bei einem fortgeschrittenen Knieverschleis mit der Operation gewartet wird, werden die Kniebänder instabil. Eine Einbau der vorherigen Knieprothesen ist dann nicht mehr möglich. In solchen Fällen und als Wechselimplantat bei gelockerten Knieprothesen, werden dann die achsgeführten Kniegelenke eingesetzt. Also, grosse Knieprothesen mit langen Stielen nach oben und unten und ggf mit einem Scharnier.
Operation einer Knieprothese:
Eine Knieprothese wird über einen konventionellen oder minimalinvasiven Schnitt an der Vorderseite des Knies eingebaut. Das Gewebe wird durchtrennt und die Knochen des Gelenkes dargestellt. Mittels Schnittschablone, oder wie bei uns mittels Rapid Prototyping Schablonen, wird der Knochen entfernt und meistens zuerst der Oberschenkelanteil der Knieprothese eingebaut.
Danach wendet man sich dem Schienbeinkopf zu, bereitet diesen zur Aufnahme des Knieimplantates vor.
Es werden regelmässig Probeimplantate verwendet, um die Passgenauigkeit und das Laufverhalten der Knieprothesenteile zueinander zu beurteilen.
Danach werden die Originalprothesenteile - teils zementiert und teils zementfrei - eingebracht.
Am Ende wird das OP Gebiet überprüft und die Wunde schrittweise verschlossen.
Nach Naht der Haut wird ein steriler Wundverband angelegt.
Nachbehandlung von Knieprothesen:
In den meisten Fällen darf nach dem operativen Einbau einer Knieprothese direkt voll belastet werden. Ausnahmen von dieser Regel sind z.B. je nach Knochenqualität möglich.
Mittels der Physiotherapie erlernt man das Laufen an Unterarmgehstützen. Dabei dienen die Gehstützen der Entlastung des Operationsgebietes und vermindern die Wundschmerzen in den ersten Tagen nach der Knieprothesenoperation. Unterstützend werden Motor- / Bewegungsschienen in den ersten nach der Operation eingesetzt ( sog. CPM = continous passive motion ).
Rehabilitationsanträge für eine ambulante oder stationäre Nachbehandlung werden gestellt. Die Verbände werden gewechselt und die meistens eingelegte Wunddrainage nach etwa 2 Tagen gezogen.
Die Entlassung erfolgt in etwa nach 7 bis 10 Tagen. Je nach beruflicher Tätigkeit kann nach etwa 6 bis 8 Wochen mit der Wiederaufnahme der Arbeit begonnen werden.
Die Klinik für Unfallchirurgie behandelt alle Schultererkrankungen bei akuten, chronischen oder therapieresistenten Schulterschmerzen.
Zum Behandlungsspektrum gehören:
- Schultersehnenverkalkung
- Risse in den Schultersehnen
- Engpasssyndrome der Schulter
- Schulterinstabilität
- Schulterarthrose
Operative Therapien
- Luxationen des Schultergelenkes: Arthroskopische und offene Stabilisierung
- Engpasssyndrom (Impingement): Arthroskopische und offene Akromioplastik
- Verkalkung der Rotatorenmanschette: Arthroskopische und offene Kalkausräumung
- Verletzung der Rotatorenmanschette: Offene Naht und Rekonstruktion mit Muskellappen
- Arthrose des Schultereckgelenkes: Arthroskopische und offene Resektion
- Arthrose des Schultergelenkes: Schultertotalendoprothese inklusive Spezialprothesen bei gleichzeitiger Verletzung der Rotatorenmanschette
- Frakturen des Schultergürtels: Wiederherstellung durch Osteosynthese
- Frakturen des Oberarmkopfes: Osteosynthese und Prothesenversorgung
- Bandverletzungen des Schultereckgelenkes: Stabilisierung und Rekonstruktion
Die Wirbelsäulenchirurgie
Am Dammer Krankenhaus werden die Halswirbelsäule und die Lendenwirbelsäule bei Bandscheibenvorfall oder Spinalkanalstenose behandelt. Operationen werden mikrochirurgisch oder endoskopisch vorgenommen.
Die Spinalkanalstenose ist eine Verengung des Wirbelkanals durch abnutzungsbedingte Veränderungen wie Vorwölbungen der Bandscheiben oder Knochenanbauten an den Wirbelkörpern. Die Symptome sind vielfältig und hängen von der Ausprägung der Stenose ab. Beim Bandscheibenvorfall reißt der Faserring der Bandscheibe. Der gallertartige Inhalt wölbt sich dann in den Wirbelkanal vor. Eine Einengung des Rückenmarks kann die Folge sein. Die Ursachen des Bandscheibenvorfalls sind meistens ebenfalls verschleißbedingt.
Seit vielen Jahren bildet die Wirbelsäulenorthopädie traditionell in unserer Klinik einen besonderen Schwerpunkt. Auf dieser langen und erfolgreichen Tradition aufbauend werden sämtliche Erkrankungen der Wirbelsäule in unserer Klinik behandelt. Dabei bieten wir das gesamte Spektrum der operativen und konservativen Wirbelsäulenorthopädie an.
Die Behandlungsfelder, auf denen wir schwerpunktmäßig tätig sind, umfassen:
Deformitäten der Wirbelsäule - Skoliosen, Kyphosen, etc.
- Skoliosen
- Kyphosen
- Gleitwirbel
Verschleißerkrankungen/ degenerative Erkrankungen der gesamten Wirbelsäule
- Bandscheibenbvorfälle
- Wirbelkanalverengungen (Spinalkanalstenosen)
- Bandscheibendegeneration/ Osteochondrosen
- Arthrosen der Wirbelsäule (z.B. der kleinen Wirbelgelenke)
- Gleitwirbel
- Steißbeinschmerzen/ Coccygodynie
- Kreuzdarmbeinfugen (ISG-)-Degeneration
- und viele mehr
Tumore und Metastasen der Wirbelsäule
- primäre Wirbelsäulentumore
- Metastasen (sekundäre Wirbelsäulentumoren
Entzündliche Erkrankungen/ Infektionen der Wirbelsäule
- Spondylodiszitis
- rheumatische Wirbelsäulenerkrankungen
Akute Notfälle
- Bandscheibenvorfälle
- Instabilitäten/ Frakturen (z.B. im Rahmen von Osteoporose, Tumorerkrankungen, Entzündungen)
- Schmerzzustände
Kontakt
Ansprechpartner

Dr. med. Ralf Jürgens
Chefarzt Unfallchirurgie
Facharzt für Chirurgie, Unfallchirurgie, Spezielle Unfallchirurgie, handchirurgie, Fußchirurgie, D-Arztverfahren
Kontaktdaten
Klinik für Unfallchirurgie
Krankenhaus St. Elisabeth gGmbh
Lindenstraße 3 -7
49401 Damme
(0 54 91) -60 252
Fax (0 54 91) -60 822
unfallchirurgie@krankenhaus-damme.de
Sprechstunden
Montag, Mittwoch und Freitag:
08:30 - 12:00 Uhr
Dienstag und Donnerstag:
08:30 - 11:00 und 13:30 - 15:00 Uhr
Chefarzt Dr. med. Ralf Jürgens
Facharzt für Chirurgie
Facharzt für Unfallchirurgie
spezielle Unfallchirurgie
Handchirurgie
Fußchirurgie
D-Arztverfahren





